طبق
نظر راهنمای ارائه شده توسط انجمن سلطنتی زنان و زایمان[1] انگلیس در مارس سال
2014، نظریه کمیته مشترک سال 2015 انجمن متخصصین زنان و زایمان آمریکا (ACOG) و انجمن طب مادر و جنین (SMFM) (که در سال 2017 هم مورد تائید
قرار گرفته) و راهنمای سال 2013 ACMG پیشنهاد
انجام تست NIPT در موارد ذیل می شود:
- زنان 35 سال یا بالاتر
- وجود یک تست غربالگری مثبت (مانند تستهای
غربالگری سه ماهه اول، دوم، اینتگریتد یا سکوئنشیال)
- وجود یافته ای در سونوگرافی که نشان
دهنده افزایش ریسک اختلالات آنوپلوئیدی است.
-سابقه داشتن جنین و یا فرزند مبتلا به تریزومی
انجمن بین المللی تشخیص قبل از تولد (International Society of Prenatal Diagnosis = ISPD) در سال 2016 دو مورد دیگر ذیل را هم کاندید انجام تست NIPT کردند که شامل:
- سابقه
خانوادگی داشتن تریزومی 21، 18 و 13
- عدم انجام
تست های روتین غربالگری تا 22 هفته ای (به هر دلیل)
اما مشاهدات آزمایشگاه نیلو با توجه به
تعداد زیاد تست های غربالگری انجام شده در این مرکز و تجربه ای که داده های این
بیماران در اختیار ما قرار داده است، نشان دهنده آن است که تست های غربالگری سنتی
نظیر سکوئنشیال قدرت تشخیص بالاتری برای تشخیص کلیه اختلالات کروموزومی دارد.
بطور مثال یک تست غربالگری مثبت ترکیبی
بطور غیر مستقیم می توانند جنین هایی که مبتلا به
unbalanced rearrangement of a chromosome other than trisomies 13, 18, or 2 را نشان دهد.
طی یک مطالعه ای زنانی که غربالگری
سنتی غیرطبیعی داشته اند و تست های تشخیصی انجام داده اند مشخص شده است که تا 17% سایر اختلالات کروموزومی بدست
آمد که در تست NIPT قابل تشخیص نبود.
از طرفی مارکرهای بیوشیمیایی خون نیز
ارزش زیادی در پیش بینی و یا پیگیری عوارض نامطلوب بارداری[3] (نظیر پره اکلامپسی،
اختلال رشد داخل رحمی، زایمان زودرس، تولد نوزاد با وزن کم، چسبندگی جفت، سقط های
زودهنگام، دکولمان جفت و غیره) دارند،
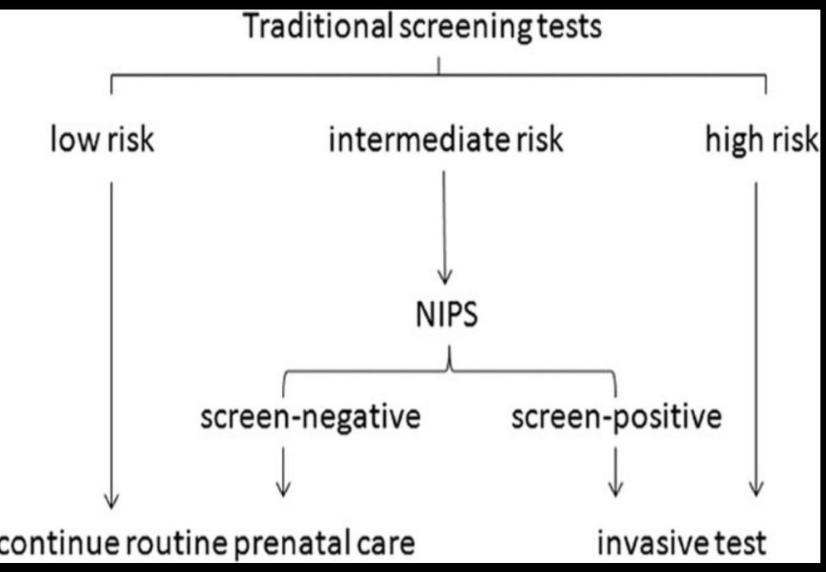
بنابراین بهتر است که در تمام بیماران تست
های غربالگری سنتی انجام شده و بر مبنای جواب این تست ها بیماران به سه گروه کم
خطر، خطر بینابین و پرخطر قرار گرفته و سپس بر مبنای این نتیجه بیماران به صورت
ذیل پیگیری شوند:
پروتکل پیگیری در غربالگری سه ماهه اول
جواب غربالگری سه ماهه اول
در منطقه کم خطر (ریسک کمتر از 1/1101) است:
یک آزمایش
AFP تک با محاسبه
MoM در هفته 15 تا 17 برای رد اختلالات
طناب عصبی و دیواره شکمی و انجام آنومالی اسکن در هفته 18 تا 20 انجام شود.
نکته :1 سونوی NT که در این مرحله برای تعیین
ریسک مورد استفاده قرار می گیرد باید به انضمام عکس استاندارد NT و
CRL و توسط یک سونولوژیست معتبر و ماهر انجام
شود.
نکته 2: در مورد آنومالی اسکن حداقل
چندین Soft marker اختلالات کروموزومی که در سه درجه اهمیتی قرار دارند در سونوگرافی چک
شود که عبارتند از:
1- مارکر با درجه اهمیت بالا (High-level marker):
- (Nasal Bone) این مارکر LR = Likelihood Ratio معادل
6.9 دارد، یعنی باعث افزایش ریسک تست های غربالگری به میزان 6.9 برابر می شود
2- مارکر با درجه اهمیت متوسط (Mid-level marker):
- (ARSA= Aberrant Right Subclavian
Artery)این مارکر LR
معادل 3.9 دارد،
- (Mild cerebral ventriculomegaly) این مارکر LR معادل 3.8 دارد،
- (Nuchal skin fold) این مارکر LR معادل 3.8 دارد
3- مارکر با درجه اهمیت کم(Low-level marker):
- (Echogenic Bowel Focus) این مارکر LR معادل 1.6 دارد
- (Isolated mild pyelectasis) این مارکر LR معادل 1.1 دارد
- (Isolated Choroid Plexus) این مارکر LR معادل 7.0 برای سندرم ادوارد دارد
نکته3: اگر خانم بارداری صرف نظر از سن شان، یک NT غیرطبیعی بالای 3.5 میلی متر (و یا بالای 99 پرسنتایل با توجه
به قدر نشسته جنین و یا CRL) داشت توصیه به انجام تست های تشخیصی شود.
2- جواب غربالگری در محدوده خطر بینابین (ریسک بین 1/51 تا 1/1100)
است:
دو توصیه ذیل قابل قبول می باشد.
.1-2 انجام تست کواد مارکر در هفته 15 و ترکیب
آن با سه ماهه اول و گزارش ریسک واحد به صورت پروتکل سکوئنشیال.
.2-2 انجام تست
NIPT.
نکته : 4 انجام آنومالی اسکن در هفته 18 تا 20 با اندازه گیری
مارکرهای مورد اشاره در بالا در هر دو گروه فوق (حتی در صورت نرمال بودن جواب)
الزامی است.
نکته 5: پیشنهاد آزمایشگاه نیلو که در
مارچ 2020 هم در مجله Human Antibodies گزارش شد، ما در این گروه یک معیار دیگر را هم اضافه کردیم
، بدین ترتیب اگر بیماری ریسک اش در این گروه قرار بگیرد و نسبت free BhCG MoM/ PAPP-A MoM بیشتر از 3 قرار بگیرد و اطمینان زیادی به سونوی NT وجود نداشته باشد ، پیشنهاد
ارجح (preferred) ما همان انجام تست NIPT می باشد.
3- جواب
غربالگری در محدوده گروه پرخطر (ریسک بالای 1/50) است:
باید انجام تست های تشخیصی توصیه شود.
نکته 6: در موارد ذیل می توان به این
گروه از افراد به جای تست های تشخیصی توصیه به انجام
NIPT نمود:
- زنانی که وحشت زیادی از نمونه گیری
تستهای تشخیصی مثل آمنیوسنتز و یا CVS دارند،
- زنانی که زیر بار ریسک سقط تست های
تشخیصی نمی روند،
- زنانی که سابقه سقط مکرر (سه و یا
بیشتر از سه سقط در هفته زیر 20 و یا وزن زیر 500 گرم) دارند به شرط آنکه
کاریوتایپ پدر و مادر نرمال باشد (یعنی نباید علت سقط مکرر اختلالات کروموزومی
بوده باشد)،
- زنانیکه سابقه پارگی کیسه آب ([4]PROM) دارند،
- زنانیکه
HIV مثبت هستند،
- زنانیکه جفت پایین (Low lying) و یا سرراهی
دارند،
- مواردیکه کشت آمنیوسیتها موفقیت آمیز نمی
باشد،
- مواردیکه با یک جنین طلایی[5] مواجه
شده ایم.
جنین طلایی به موارد ذیل گفته می شود:
- جنینی که بعد از چندین سال ناباروری
حاصل شده است،
- جنینی که از والدین با سن خیلی بالا
حاصل شده است،
- جنینی که حاصل بارداری مصنوعی مثل IVF و یا
ICSI می باشد.
مقایسه با سایر مطالعات
بر همین اساس دکتر کاگان[6] و همکاران
در سال 2014، اعلام نمودند که ترکیب تست غربالگری سه ماهه اول و NIPT با یکدیگر، با قدرت تشخیص 97% و
مثبت کاذب 1% (از
نظر تمام اختلالات کروموزومی) به همراه خواهد بود. ]10[
در مطالعه دکتر
Gil و همکاران در سال 2017، ریسک بینابین
بین 1:11 الی 1:2500 تعیین شد.
در مطالعه دکتر Li
و همکاران در سال 2015 در سنگاپور،
منطقه ریسک بینابین بین 1:251 الی 1:1000 انتخاب گردید.
در چین طی یک مطالعه بزرگ و رتروسپکتیو
؛ این عدد بین 1:51 الی 1:1500 انتخاب گردید.
در ایتالیا طی یک مطالعه بزرگ بین
سالهای 2011 تا 2017 که در سال 2019 منتشر شد، بر روی بیش از 24 هزار زن باردار
کات آف منطقه پر خطر 1:30 در نظر گرفته شد و بین 1:31 الی 1:899 بعنوان ریسک
بینابین و بیش از 1:900 بعنوان کم خطر در نظر گرفته شد و با این پروتکل 60 مورد
سندرم داون از 62 مورد کل (96.8%) تشخیص داده شد. تعداد افراد پرخطر در سه ماهه اول 0.5%،
گروه بینابین 10% بوده و میزان مثبت کاذب کل پروتکل 2.8% بوده و OAPR معادل 1:11.
قیمت تمام شده تست بشدت کاهش پیدا کرد
(به نسبت زمانی که primary screening by
NIPT مطرح شده است .(
پروتکل پیگیری در غربالگری سه ماهه دوم
1- جواب غربالگری سه ماهه دوم
در منطقه کم خطر (ریسک کمتر از 1/800) است:
باید فقط یک آنومالی اسکن در هفته 18
تا 20 با اندازه گیری سافت مارکرهای مربوطه پیشنهاد گردد.
2 - جواب غربالگری در محدوده خطر بینابین (ریسک بین 1/250تا 1/800)
است:
دو توصیه ذیل قابل قبول است.
1-2- پیشنهاد انجام تست NIPT
2-2- انجام آنومالی اسکن در هفته 18 تا 20
با اندازه گیری سافت مارکرهای مربوطه
نکته 7: اگر یکی از این سافت مارکرها
مثبت شود می توان انجام تست NIPT و یا تست های تشخیصی را توصیه نمود.
-3جواب
غربالگری در محدوده پرخطر (ریسک بیشتر از 1/250) است:
انجام تست های تشخیصی توصیه می شود،
البته می توان در گروه های مورد اشاره در نکته 5، تست
NIPT را به جای تست های تشخیصی پیشنهاد نمود.
پروتکل پیگیری در غربالگری ترکیبی (سکوئنشیال)
نحوه پیگیری مانند مرحله دوم است، فقط
ریسک ها در محدوده کم خطر (کمتر از 1/1000)، خطر بینابین (بین 1/100 تا 1/1000) و پر
خطر (بیشتر از 1/100) می باشد.
در پایان متذکر می شویم هنوز مطالعات
بالینی بیشتر جهت ارزیابی ارزش میزان افزایش قدرت تشخیص تست غربالگری نسبت به قیمت
تمام شده این پروتکل و نیز تعیین آنکه چه مقدار از سایر اختلالات کروموزومی با این
پروتکل قابل تشخیص می باشد، مورد نیاز می باشند.
[1] . Royall College of Obstetricians & Gynecologists
[2] . Parental balanced robertsonian translocation
[3] . Adverse Obstetric Outcomes (=AAO)
[4] . Premature Rupture of Membrane (=PROM)
[5] . Golden fetus
[6] . Kagan et al.
گردآوری شده توسط :
گروه تحقیقاتی آزمایشگاه نیلو
تاریخ انتشار: 4:52:11 1400/09/14